
Esami elettrofisiologici
Gli studi elettrodiagnostici sono un importante supplemento agli studi immunologici e sono fondamentali per la conferma della diagnosi di miastenia gravis (MG) particolarmente nelle forme sieronegative (senza anticorpi). L’esame neurofisiologico si basa essenzialmente su due metodiche, la stimolazione nervosa ripetitiva (SNR) e l’elttromiografia di singola fibra (SF-EMG).
La stimolazione nervosa ripetitiva (SNR) è il test più utilizzato per la diagnosi neurofisiologica di MG. Questo test consiste nella stimolazione ripetitiva a bassa frequenza di un nervo motore, registrando il potenziale d’azione muscolare composto (CMAP) del muscolo corrispondente. Il test viene eseguito posizionando l’elettrodo di registrazione sulla regione della placca terminale di un muscolo e stimolando elettricamente a basse frequenze (2-5 Hz) il nervo motorio del muscolo corrispondente. In condizioni normali, non vi è alcun cambiamento nell’ampiezza del CMAP con la stimolazione ripetitiva. Al contrario, nella miastenia, per il concomitante deficit funzionale dei recettori dell’acetilcolina (AChR), la trasmissione neuromuscolare subisce un blocco in un numero progressivamente maggiore di fibre muscolari e, di conseguenza può esserci un progressivo declino dell’ampiezza della CMAP con i primi quattro-cinque stimoli (una risposta decrementale) (Figura 1). Una riduzione superiore al 10% del CMAP iniziale è considerata positiva (ossia anormale). È importante campionare sia un muscolo distale che uno prossimale per massimizzare la resa diagnostica dell’esame. I muscoli distali sono tecnicamente più facili, ma hanno una sensibilità diagnostica inferiore. Se possibile, dovrebbero essere inclusi anche i muscoli clinicamente deboli. Per massimizzare la sensibilità, gli inibitori dell’acetilcolinesterasi devono essere sospesi per 12 ore prima dello studio. Inoltre, per incrementare la sensibilità è opportuno far seguire ad una stimolazione a bassa frequenza (2-5 Hz) con uno o due treni da 6 a 10 stimoli e registrazioni CMAP a riposo, un protocollo di esercizio. Nel protocollo di esercizio, al paziente viene chiesto di eseguire una contrazione muscolare massimale per 20 secondi. Subito dopo l’esercizio viene eseguito un treno di stimoli. Si osserva comunemente un recupero del decremento del CMAP (un decremento percentuale inferiore rispetto al decremento osservato a riposo), che riflette la facilitazione post-esercizio o post-attivazione. Un ulteriore treno di stimoli viene erogato a uno/due minuti dopo l’esercizio. Ciò può comportare un decremento maggiore rispetto a quello osservato a riposo, definito esaurimento post-esercizio o post-attivazione (Figura 1). Questo protocollo di esercizio può aumentare la sensibilità dell’SNR di un ulteriore 5-10%.
La SNR è positiva in circa il 75-80% dei pazienti con miastenia generalizzata se le registrazioni vengono effettuate dai muscoli prossimali (es. anconeo, trapezio e orbicolare dell’occhio). La sensibilità migliora in presenza di una grave ipostenia e può essere maggiore del 90% nei pazienti con crisi miastenica. Al contrario, la sensibilità della SNR è molto più bassa (15-45%) nei pazienti con disturbi limitati (es. nella MG puramente oculare).
Una risposta decrementale è tipica ma non specifica per la miastenia grave e si può osservare in altri disturbi della trasmissione neuromuscolare come la sindrome miastenica di Lambert-Eaton o il botulismo e in altre patologie che colpiscono i muscoli o i nervi motori.
La SF-EMG è tecnicamente più impegnativa della SNR e quindi meno ampiamente disponibile. Tuttavia, questa indagine è considerata come il test diagnostico più sensibile per la miastenia grave. Questa tecnica consente la registrazione simultanea dei potenziali d’azione di due fibre muscolari innervate dallo stesso assone motorio e permette quindi di valutare l’intervallo temporale nell’attivazione di due fibre adiacenti. Questo intervallo viene definito “jitter”. Qualsiasi disturbo, come la MG, che riduce il fattore di sicurezza della trasmissione alla giunzione neuromuscolare produrrà un aumento del jitter. Nella MG, tipicamente, si osservano un aumento della variabilità del jitter (ritardo di attivazione della seconda fibra della coppia) e fenomeni di blocco neuromuscolare (mancata attivazione della seconda fibra). La SF-EMG ha un’elevata sensibilità, superiore al 90% nei pazienti con MG generalizzata, e permette di evidenziare un difetto della trasmissione neuromuscolare nei pazienti con sintomi lievi o subclinici. Per massimizzare la sensibilità, si consiglia di studiare un muscolo dell’arto superiore (es. estensore comune delle dita) e un muscolo facciale.
Nella MG oculare, la sensibilità diagnostica dell’SFEMG se si studia il muscolo orbicolare dell’occhio varia dall’80 al 95% nei pazienti con ptosi ma può ridursi fino al 32% nei casi con diplopia isolata.
Un jitter anormale non è specifico per la diagnosi di MG e si può riscontrare in altre malattie come la malattia del motoneurone, la polimiosite, la neuropatia periferica, la sindrome miastenica di Lambert-Eaton e in altri disturbi neuromuscolari.
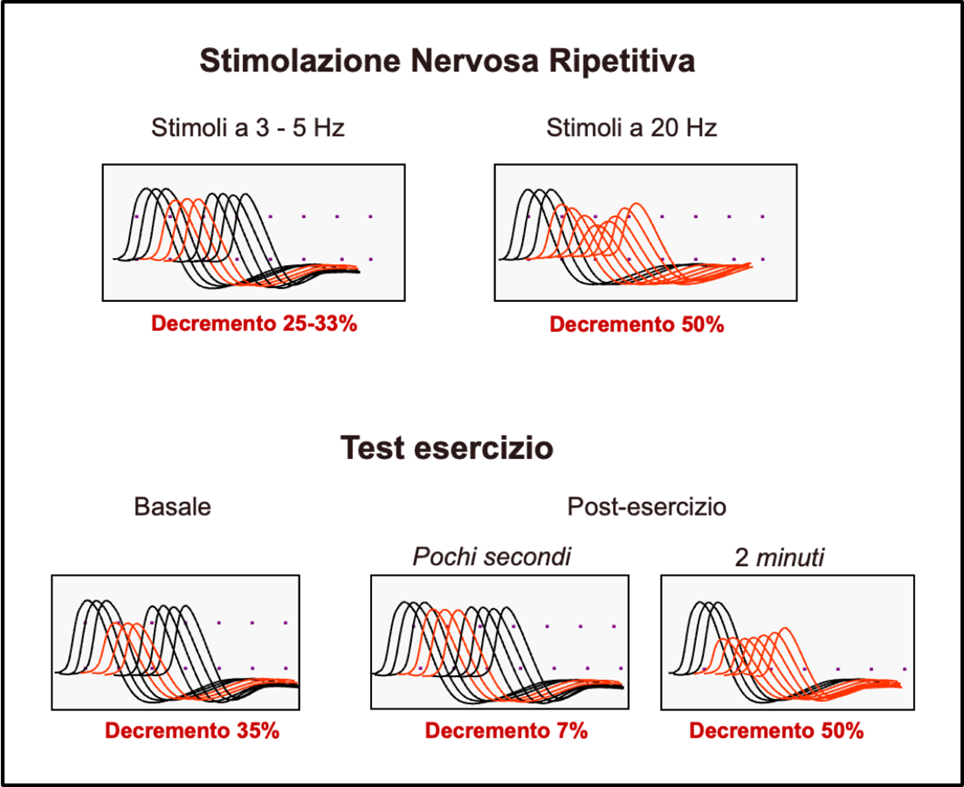
Figura 1
Nella MG la stimolazione nervosa ripetitiva determina a 3-5 o a 20 Hz determina un decremento dell’ampiezza del potenziale d’azione muscolare composto. Dopo contrazione volontaria massimale di 20 secondi si osserva un recupero del decremento del CMAP rispetto al decremento osservato a riposo. Dopo 2 minuti, si può osservare un decremento maggiore rispetto a quello osservato a riposo, definito esaurimento post-esercizio o post-attivazione.
